История создания и применения антигистаминных препаратов начинается с 30-х годов ХХ столетия и тесно связана со временем (1907), когда был синтезирован гистамин (A. Windaus, W. Vogt) — один из важнейших медиаторов аллергии, выполняющий функцию посредника разнообразных физиологических и патологических реакций.
Широкий спектр фармакологического действия гистамина определяет разнообразие клинических проявлений, связанных с высвобождением гистамина из тучных клеток и базофилов. Так, со стороны кожи типичными клиническими проявлениями действия гистамина является чувство зуда, отек, гиперемия, кожная сыпь. В верхних и нижних дыхательных путях — отек слизистой оболочки носа, гиперсекреция слизи в носу и бронхах, бронхоспазм. В желудочно-кишечном тракте — кишечные колики, усиление продукции пепсина и соляной кислоты в желудке, избыточное образование слизи. В сердечно-сосудистой системе — падение артериального давления, нарушение сердечного ритма (И. С. Гущин, 2000).
Учитывая важнейшую роль гистамина в механизмах аллергических реакций и связанное с ним большинство симптомов аллергических заболеваний, в качестве противоаллергических лекарственных средств используются антигистаминные препараты. Это класс лекарственных препаратов избирательно блокирует Н1-гистаминовые рецепторы. В последние годы они нашли широкое применение в фармакотерапии не только аллергических заболеваний. Они используются в терапии псевдоаллергических реакций, комплексном лечении острых респираторных вирусных инфекций, при введении рентгенконтрастных средств, переливании крови и кровезаменителей. Они нашли достойное место в терапии острых аллергических состояний и особенно анафилаксии. В некоторых случаях антигистаминные препараты применяются для профилактики побочных эффектов вакцинации.
Несмотря на столь длительный опыт и широкое использование антигистаминных препаратов в клинической практике, постоянно возникает ряд дискуссионных положений, касающихся их применения. Это возобновляет интерес к данным препаратам.
Антигистаминные препараты (антагонисты Н1-рецепторов) представляют собой азотистые основания, содержащие алифатическую боковую цепь (как и в молекуле гистамина) замещенного этиламина, обеспечивающую противогистаминовую активность. Боковая цепь присоединена к одному или двум циклическим или гетероциклическим кольцам, в качестве которых могут выступать пиридин, пиперидин, пирролидин, пиперазин, фенотиазин, имидазол. Присоединение боковой цепи осуществляется через «соединительный» атом (Х) азота, углерода или кислорода. В отличие от гистамина атом азота в группе этиламина является двузамещенным (R1 и R2) (И. С. Гущин, 2000).
Одним из важнейших вопросов, касающихся антигистаминных препаратов, является их классификация, предложенная Европейской академией аллергологии и клинической иммунологии (EAACI, 2003). По этой классификации все антигистаминные препараты делятся на препараты «старого» и «нового» поколения. Следует заметить, что данное деление не вполне корректно, поскольку у большинства врачей создается мнение, что «старое» хуже «нового». На самом деле не существует «плохих» или «хороших» антигистаминных препаратов. Они различны по механизмам действия, каждый из них имеет свои преимущества и недостатки, а выбор врачом наиболее подходящего препарата для пациента определяется конкретной клинической ситуацией, его знаниями характеристики препарата и опытом применения.
В клинической практике по-прежнему пользуются термином «антигистаминные препараты 1-го и 2-го поколений». В основе такого разделения лежит их способность вызывать седативный эффект. Препараты 1-го поколения хорошо проникают через гематоэнцефалический барьер и взаимодействуют с Н1-гистаминовыми рецепторами в коре головного мозга, обусловливая развитие седативного эффекта и блокируя физиологический эффект эндогенного гистамина. Седативный эффект может варьировать от легкой сонливости до глубокого сна. Седативное действие подразумевает не только сонливость, но и влияние на тонкие функции мозга и психомоторную активность. Практически все антигистаминные препараты 1-го поколения (дифенгидрамин, хлоропирамин, клемастин, мебгидролин, прометазин) имеют разной степени выраженности седативный эффект, что ограничивает их применение у детей школьного возраста и взрослых. Некоторые из них (дифенгидрамин) могут оказывать парадоксальное влияние на ЦНС в виде беспокойства, возбуждения, раздражительности. Так, в США (2007) был опубликован отчет о возникновении нежелательных явлений при передозировке жаропонижающих и противопростудных препаратов, содержащих дифенгидрамин. Это привело к запрету в США препаратов, содержащих дифенгидрамин, у детей до 6 лет и ограничению применения у детей до 12 лет. Но именно за счет эффективного проникновения через гематоэнцефалический барьер препараты 1-го поколения проникают в чувствительное ядро тройничного нерва и расположенный в непосредственной близости центр чихания, подавляя кашель и чихание (P. S. Muether et al., 2001).
Кроме того, антигистаминные препараты 1-го поколения блокируют не только Н1-рецепторы, но и проявляют конкурентный антагонизм в отношении ацетилхолина на уровне нейрональных и нейромышечных мускариновых рецепторов. Поэтому антагонисты мускариновых рецепторов могут вызывать такие побочные эффекты, как сухость во рту, запор (за счет воздействия на мускариновые М3-рецепторы слюнных желез и диффузные M2 желудка), тахикардию (действуя на постсинаптические мускариновые М2-рецепторы сердца) (табл. 1). Чаще всего эти побочные эффекты связаны с передозировкой препаратов 1-го поколения, вследствие плохой информированности врачей об их фармакологических свойствах, противопоказаний к назначению.
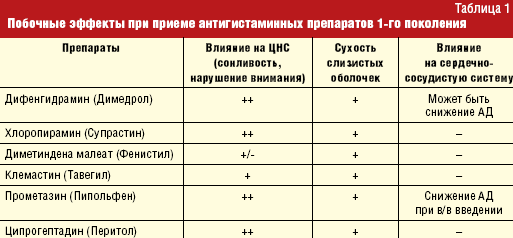
Антигистаминные препараты 1-го поколения следует применять с осторожностью при глаукоме, язвенной болезни, больным с сердечно-сосудистой патологией, совместно с противодиабетическими препаратами, психотропными средствами, спиртными напитками. Следует помнить о взаимопотенцирующем действии препаратов 1-го поколения с анальгетиками и антипиретиками, позволяющем уменьшить дозы каждого препарата. Необходимо учитывать антисеротониновый (Перитол, Тавегил), адренолитический (Пипольфен) и противорвотный (Димедрол, Пипольфен, Тавегил, Фенистил) эффекты при лечении островоспалительных и токсических состояний (Н. А. Коровина и соавт., 2001).
К недостаткам большинства антигистаминных препаратов 1-го поколения относится феномен тахифилаксии (привыкание), требующий смены препарата каждые 7–10 дней, хотя, к примеру, для диметиндена малеата (Фенистил) показана эффективность в течение 20 дней без развития тахифилаксии (Kirchhoff C. H. et al., 2003). Продолжительность действия от 4–6 часов для дифенгидрамина, 6–8 часов у диметиндена малеата, до 12 часов у клемастина, поэтому препараты назначаются 2–3 раза в сутки.
Несмотря на вышеперечисленные недостатки, антигистаминные препараты 1-го поколения занимают прочные позиции в аллергологической практике, особенно в педиатрии и гериатрии (Л. В. Лусс, 2009). Наличие инъекционных форм данных лекарственных средств делает их незаменимыми в острых и неотложных ситуациях. Дополнительный антихолинергический эффект хлоропирамина значительно уменьшает зуд и кожные высыпания при атопическом дерматите у детей; снижает объем назальной секреции и купирование чихания при ОРВИ. Терапевтический эффект антигистаминных препаратов 1-го поколения при чихании и кашле в значительной мере может быть обусловлен блокадой Н1- и мускариновых рецепторов. Ципрогептадин и клемастин наряду с антигистаминовым действием обладают выраженной антисеротониновой активностью. Диментидена малеат (Фенистил) дополнительно угнетает действие других медиаторов аллергии, в частности кининов. Более того, установлена более низкая стоимость антигистаминных средств 1-го поколения по сравнению с препаратами 2-го поколения.
Определено место антигистаминных препаратов 1-го поколения и в фармакотерапии аллергического ринита. Так, они представлены в международном документе ARIA (2008) (табл. 2).
В данном документе говорится о том, что пероральные антигистаминные средства купируют симптомы, вызванные гистамином (ринорея, чихание, зуд в носу и симптомы со стороны глаз) и менее эффективны в отношении заложенности носа. Указывается эффективность пероральных антигистаминных препаратов 1-го поколения, не рекомендуется их использование в комбинации с оральными деконгестантами у детей.
Следовательно, преимуществами антигистаминных препаратов 1-го поколения являются: длительный опыт (в течение 70 лет) применения, хорошая изученность, возможность дозированного применения их у детей грудного возраста (для диметиндена малеата), при острых аллергических реакциях на пищевые продукты, лекарственные препараты, укусы насекомых, при проведении премедикации, в хирургической практике.
Наряду с антигистаминными препаратами 1-го поколения за последние 20 лет широко используются препараты 2-го поколения (лоратадин, цетиризин, эбастин) и активные метаболиты (дезлоратадин, фексофенадин, левоцетиризин) антигистаминных препаратов.
Особенностями анигистаминных препаратов 2-го поколения является высокое сродство (аффинность) к Н1-рецепторам, длительность действия (до 24 часов), отсутствие блокады других типов рецепторов, низкая проходимость через гематоэнцефалический барьер в терапевтических дозах, отсутствие инактивации препарата пищей, отсутствие тахифилаксии. Практически данные препараты не подвергаются метаболизму в организме. Не вызывают развитие седативного эффекта, однако у некоторых пациентов может наблюдаться сонливость при их использовании.
Преимущества антигистаминных препаратов 2-го поколения заключаются в следующем:
Они обладают селективным действием, вызывая блокаду только Н1-гистаминовых рецепторов. Отмечено, что цетиризин, левоцетиризин, фексофенадин не способны связываться с мускариновыми рецепторами (Gillard M. et al., 2002), в то время как терфенадин и лоратадин связываются с мускариновыми рецепторами с аффинностью в пределах между 1 и 10 mM (табл. 3).
У препаратов 2-го поколения за счет их липофобности и плохого проникновения через гематоэнцефалический барьер практически отсутствует седативный эффект, хотя у некоторых больных он может наблюдаться.
Продолжительность действия до 24 часов, поэтому большинство из этих препаратов назначается один раз в сутки.
Отсутствие привыкания, что делает возможным назначение в течение длительного времени (от 3 до 12 месяцев).
После отмены препарата терапевтический эффект может длиться в течение недели.

Антигистаминные препараты 2-го поколения характеризуются противоаллергическим и противовоспалительным действием. Описаны определенные антиаллергические эффекты, однако их клиническое значение остается неясным.
Длительная (годы) терапия пероральными антигистаминными средствами как 1-го, так и 2-го поколения безопасна. Некоторые, но не все препараты этой группы подвергаются метаболизму в печени под действием системы цитохрома Р450 и могут взаимодействовать с другими лекарственными веществами. Установлена безопасность и эффективность пероральных антигистаминных средств у детей. Их можно назначать даже маленьким детям. Цетиризин можно назначать с 6-месячного возраста. Цетиризин по сравнению с плацебо задерживал или в некоторых случаях предупреждал развитие бронхиальной астмы в подгруппе новорожденных с атопическим дерматитом, сенсибилизированных к пыльце травы и в меньшей степени к клещам домашней пыли. Для подтверждения полученных данных необходимы дополнительные исследования у сенсибилизированных пациентов.
Таким образом, имея столь широкий круг антигистаминных препаратов, врач имеет возможность выбирать лекарственное средство в зависимости от возраста пациента, конкретной клинической ситуации, диагноза. Антигистаминные препараты 1-го и 2-го поколения остаются неотъемлемой частью комплексного лечения аллергических заболеваний у детей и взрослых.
Литература
Гущин И. С. Антигистаминные препараты. Пособие для врачей. М., Авентис Фарма, 2000. 55 с.
Коровина Н. А., Чебуркин А. В., Захарова И. Н., Заплатников А. Л., Репина Е. А. Антигистаминные препараты в практике детского врача. Рук-во для врачей. М., 2001, 48 с.
Лусс Л. В. Выбор антигистаминных препаратов в лечении аллергических и псевдоаллергических реакций // Рос. аллергологический журнал. 2009, № 1, с. 1–7.
ARIA // Allergy, 2008. V. 63 (Suppl. 86). P. 88–160.
Gillard M., Christophe B. Wels B., Chaterlian P., Peck M., Massingham R. Second generation H1 antagonists potency versus selectivity // 31 st Annual Meeting of The European Hisamine Research Society, 22 may, 2002, Eger, Hungary.
Muether P. S., Gwaltney J. M. Variant effect of first- and second-generation antihistamines as clues to their mechanism of action on the sneeze reflex in the common cold // Clinical Infectious Diseases, 2001; 33: 1483–1488.
Kirchhoff C. H., Kremer B., Haaf-von Below S., Kyrein H. J., Mosges R. Effects of dimethindene maleate nasal spray on the quality of life in seasonal allergic rhinitis // Rhinology. 2003, Sep; 41 (3): 159–166.
Комментариев нет:
Отправить комментарий